- О центре
-
Мы лечим
-
Что мы лечим
- Детская неврология и нейроонкология
- Патологии головного мозга
- Патологии позвоночника и спинного мозга
- Патологии периферической нервной системы
- Патологии сердечно-сосудистой системы
- Эндокринные заболевания
- Онкология
- Офтальмология
Как мы лечим
- Операции
- Консервативное лечение
- Диагностика
- Spina bifida (патологическое расщепление позвоночника)
- Аневризма головного мозга
- Артериовенозная мальформация головного мозга
- Артериовенозная мальформация спинного мозга
- Болезнь Альцгеймера
- Болезнь Паркинсона
- Гемифациальный спазм
- Геморрагический инсульт
- Гидроцефалия
- Головокружение
- Деменция
- Доброкачественная внутричерепная гипертензия
- Дуральная артерио-венозная фистула
- Ишемический инсульт
- Коллоидная киста III желудочка
- Мальформация Киари
- Невралгия тройничного нерва
- Опухоли головного мозга
- Опухоли гортани
- Опухоли позвоночника и спинного мозга
- Острая церебральная ишемия
- Рассеянный склероз
- Синдром фиксированного спинного мозга
- Стеноз сосудов головного мозга
- Травматическое каротидно-кавернозное соустье
- Узловой зоб
- Хроническая субдуральная гематома
- Хронический болевой синдром
- Черепно-мозговая травма
- Эндокринная офтальмопатия
- Энцефалопатия
- Эпилепсия
-
- Консультация
- Видео
- Статьи
- Новые статьи
- Все статьи по категориям
- События и новости
- Полезные статьи
- Клинический случай
- Научные публикации
- СМИ о нас
- Контакты

Синдром фиксированного спинного мозга характеризуется прогрессирующей неврологической, урологической, ортопедической дисфункцией, обусловленной натяжением спинного мозга, вследствие фиксации оккультными формами спинального дизрафизма и вторично развившейся фиксации, у ранее оперированных детей (открытые пороки развития - миеломенингоцеле, менингорадикулоцеле, липомиеломенингоцеле и.т.д), с аномально низким расположением конуса спинного мозга ниже L1 – L2 позвонка и подтверждённое данными МРТ сканирования. Синдром фиксированного спинного мозга является функциональным заболеванием индуцированное фиксацией и натяжением каудальных отделов спинного мозга неэластическими структурами, приводящими к компрессии, ишемии и как следствие к нейрональной дисфункции.
Различают три патофизиологические группы:
- с истинным синдромом фиксированного спинного мозга, при котором неврологическая симптоматика коррелировала с тракцией спинного мозга и соответствовала нижележащим сегментам от последней пары зубовидных связок на уровне Th12 – L1. В данной категории дизрафизмы представлены в виде утолщённой конечной нити, каудальной и небольшой переходной липомам, сакральной менингоцеле.
- синдром фиксированного спинного мозга у пациентов с аномально низким расположением конуса (в промежутке L1 – S1). Спинальные дизрафизмы данной категории составили протяжённые дорзальные и переходные липомы, миеломенингоцеле
- Группа пациентов с синдромом фиксированного спинного мозга без признаков и симптомов натяжения, при низком расположении и фиксации конуса. Среди данной категории, часть пациентов страдают параплегией и тотальным недержанием с явной фиксацией в рубцовой ткани на грудном и поясничном уровнях, часть с липоматозным перерождением спинного мозга и очевидным отсутствием функциональной нервной ткани.
Клиническая картина
Синдром фиксированного спинного мозга лежит в основе симптоматики большинства скрытых и открытых пороков развития спинного мозга. В большинстве случаев проявление синдрома фиксированного спинного мозга возникает в периоды роста ребенка: 1-й от 0 до 3-4 лет (прирост 24 см в 1й год жизни) и 2-й от 11 – 15 лет у девочек и от 13 – 18 у мальчиков (прирост 10-12 см в год). Клинические симптомы характеризуются прогрессирующим течением с формированием четырех синдромов. Кожный синдром – 54 % (подкожная липома, кожный «хвостик», рубец, пигментация, гемангиома, гипертрихоз, дермальный синус Неврологический синдром - (нарушение походки – 93%; гипотрофия мышц – 63 %; чуствительные расстройства – 70 %; боли в ногах, спине – 37 %) Нейрогенная дисфункция тазовых органов - (мочевого пузыря - 40 %, прямой кишки - 30 %) Ортопедический синдром - (деформация стоп, укорочение конечностей - 63 %; сколиоз, кифоз - 29 %).
Диагностика
«Золотым стандартом» диагностики позвоночника и спинного мозга является магнитно – резонансная томография (МРТ), позволяющая определить анатомо–морфологические взаимоотношения в сложной анатомической системе «спинной мозг - позвоночный канал - мягкие ткани, выявить скрытые формы спинальных пороков и уточнить прямые и косвенные признаки «фиксации спинного мозга». Патогномоничный симптом синдрома фиксированного спинного мозга — опущение конуса спинного мозга ниже L1 – L2 позвонка, с признаками утолщения конечной нити.
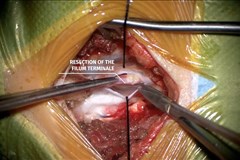
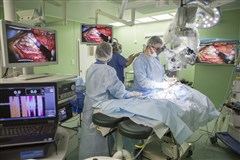
Хирургическое лечение (высвобождение спинного мозга)
Используя современные нейрохирургические технологии (микроскоп, интраоперационный нейрофизиологический мониторинг, пластические материалы мировых производителей) позволяет достичь в хирургии аномалий позвоночника и спинного мозга высоких результатов, с минимальным риском операционных осложнений, тем самым улучшить качество жизни ребёнка в рамках имеющегося неврологического дефицита (обычно парапарез с тазовыми нарушениями) и профилактике возможных вторичных осложнений (ликворея, бульбарные расстройства, сирингомиелия, кифосколиоз).
При скрытых формах дизрафизма, своевременная хирургия позволяет предупредить появления неврологического дефицита, связанного с развитием "синдром фиксированного спинного мозга", и восстановление нормальных анатомических взаимоотношений (искусственная нейруляция, формирование нормального субарахноидального пространства, дурального мешка), коррекция факторов фиксации (конечная нить, липома, диастематомиелия, дермоид), что приводит к улучшению функции тазовых органов, неврологического статуса у симптомных больных.
Center Neuro — это объединение специалистов из разных клиник, которые занимаются диагностикой и лечением синдрома фиксированного спинного мозга и других патологий
Разновидности синдрома фиксированного спинного мозга
При лечении синдрома фиксированного спинного мозга...